1. Cách mắc điện cực
 |
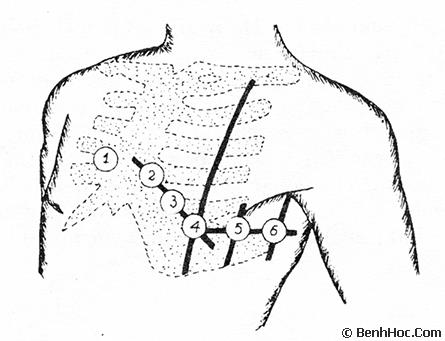 |
2. Giải phẫu học tim
 |
 |
Sơ đồ mình họa các mặt cắt khảo sát tim và các chuyển đạo tương ứng

Trục điện tim

3. Giấy điện tim
 |
Thời gian: 1 ô nhỏ = 0,04s 5 ô nhỏ = 1 ô lớn = 0,2s Biên độ: 1 ô nhỏ = 1 mm= 0,1 mV 5 ô nhỏ = 10 mm =1 mV Tốc độ giấy khi đo = 25 mm/s; 50 mm/s Test mV chuẩn có hình chữ nhật với biên độ cao là 10 mm = 1 mV, các góc phải là góc vuông. |
4. Các bước đọc kết quả điện tim
Khi khảo sát các sóng cần khảo sát một cách có hệ thống:
- Hình dạng sóng
- Thời gian, biên độ
- Trục hay hướng của sóng khảo sát trên cả 2 mặt phẳng
Phức bộ điện tâm đồ

I. NHỊP:
- Nhịp bình thường gọi là nhịp Xoang, được tạo ra bởi xung động điện hình thành trong nút SA và đặc trưng bởi:
- Sóng P đồng dạng tần số 60-100 lần/phút, đều.
- Sóng P (+) ở DII, aVF; P (-) ở aVR.
- Mỗi sóng P đi kèm với 1 QRS.
- PP dài nhất – PP ngắn nhất < 0,16s
- Nhịp chậm hơn 60 lần/phút gọi là nhịp Chậm xoang, nhịp nhanh hơn 100 lần/phút gọi là nhịp Nhanh xoang.
II. TẦN SỐ:
Bình thường nhịp xoang có tần số từ 60-100 lần/phút. Tần số của tim được xác định dễ dàng bằng cách đếm số ô vuông lớn giữa 2 chu chuyển tim. Tần số tim đo được = 300 / số ô lớn.
III. SÓNG P:
Là sóng đầu tiên của ECG và chỉ ra hoạt động lan truyền xung động điện ngang qua nhĩ (khử cực và tái cực nhĩ).
- Hình dạng sóng P bình thường có hình vòm thẳng (smooth), không nhọn và không có khấc (notch).
- P (+) ở DI, DII, V4-6 và aVF.
- P (-)ở aVR.
- P thay đổi ở DIII, aVL và các chuyển đạo trước tim khác.
- Thời gian < 0,12s.
- Biên độ < 0,25 mV (< 2,5 ô nhỏ).
- Trục sóng P từ 0 đến +75°.
IV. KHOẢNG PR:
- Là khoảng thời gian được tính từ khi bắt đầu sóng P đến khi bắt đầu phức bộ QRS. Là thời gian cần thiết để xung động truyền từ nhĩ qua nút nhĩ thất đến các sợi tế bào cơ tâm thất (Purkinje network).
- Bình thường từ 0,12 - 0,20s (0,12 - 0,22s).
- Phần lớn thời gian khoảng PR phản ánh hiện tượng dẫn truyền chậm qua nút AV (bị ảnh hưởng bởi hệ giao cảm và phó giao cảm), do đó khoảng PR thay đổi theo nhịp tim: khi nhịp tim nhanh - khoảng PR ngắn hơn là khi nhịp tim chậm; khoảng PR cũng dài hơn ở những bệnh nhân lớn tuổi.
V. PHỨC BỘ QRS:
- Là thành phần quan trọng nhất của ECG, nó biểu hiện sự lan truyền xung động ngang qua cơ thất (khử cực và tái cực).
- Quy ước:
* Sóng âm đầu tiên là sóng Q;
* Sóng dương đầu tiên là sóng R (có thể không có sóng Q đi trước);
* Sóng âm đi sau sóng R là sóng S …
* Các sóng đi sau đó, tùy theo sóng âm hay dương được gọi là R’, S’ …
1- Thời gian: Bình thường từ 0,05 - 0,10s.
QRS > 0,12s là biểu hiện bất thường.
2- Biên độ:
* Có giá trị bình thường trong giới hạn rộng, được tính từ đỉnh sóng dương cao nhất đến sóng âm nhất.
* Điện thế QRS thấp bất thường khi < 5mm ở các chuyển đạo chi và < 10 mm ở các chuyển đạo trước tim (hay < 5mm ở V1-V6, < 7mm ở V2-V5, < 9mm ở V3-V4).
3- Sóng Q:
- Bình thường có thể gặp sóng Q ở aVR và DIII, q ở V5-V6.
- Thời gian sóng Q bình thường < 0,03s.
- Mất đi sóng q ở V5-V6 được xem là bất thường.
4- Sóng R:
- Bình thường tăng dần biên độ từ V1 → V4 hay V5. Việc mất đi diễn tiến này của sóng R có thể chỉ ra bất thường.
- R cao ở V5, V6 gặp trong lớn thất trái; sóng R giảm dần biên độ từ V1 → V5 có thể chỉ ra bệnh lý NMCT.
5- Sóng S:
Thay đổi nhỏ dần từ V1 - V6 (xem hình).
6- Trục QRS:
- Cách tính trục: Phải tính trên cùng 1 hệ thống quy chiếu.
* Dựa vào biên độ QRS ở các chuyển đạo DI, DII, DIII.
* Dựa vào biên độ QRS ở DIII và aVF.
* Bình thường trục điện tim từ -30° đến +90°.
VI. ĐOẠN ST:
- Là khoảng thời gian cơ tâm thất còn trong giai đoạn khử cực, được tính từ cuối QRS (điểm J) đến sóng T.
- Điểm quan trọng nhất của đoạn ST chính là sự thay đổi vị trí của nó so với đường đẳng điện (ST level) và hình dạng của đoạn ST (ST shape).
- Bình thường đoạn ST thường nằm ngang với đoạn TP (đường đẳng điện) hay chênh rất ít. Đôi khi đoạn ST nâng lên cao < 1mm ở chuyển đạo chi và < 2mm ở chuyển đạo trước ngực, nhưngkhông bao giờ nằm dưới đường đẳng điện > 0,5 mm.
- Hình ảnh thay đổi đoạn ST:
HÌnh thay doi ST
VII. SÓNG T:
- Là sóng biểu hiện thời gian hồi phục của các tâm thất.
- Cần chú ý đến 3 đặc điểm của sóng T: Direction - Shape - Height.
* Direction:
. Dương ở DI, DII, V3, V4, V5, V6.
. Âmở aVR.
. Thay đổi ở DIII, aVL, aVF, V1 và V2.
“Sóng T dương ở aVL và aVF nếu QRS cao hơn 5mm”.
* Shape:
Hình hơi tròn và không đối xứng. Sóng T có khấc (notch) thường gặp ở trẻ con bình thường, nhưng đôi khi gặp trong viêm màng ngoài tim. Sóng T nhọn và đối xứng (dương hoặc âm) nghi ngờ NMCT.
* Height:
Bình thường không quá 5mm ở chuyển đạo chuẩn và không quá 10mm ở chuyển đạo trước tim. Thường sóng T cao gợi ý bệnh lý ĐM vành, tăng Kali, TBMN.
Thời gian của sóng T không có vai trò quan trọng nên không được sử dụng (chỉ được sử dụng trong đo QT).
VIII. SÓNG U:
Bình thường không gặp trên ECG, nếu có là một sóng nhỏ đi sau sóng T.
Sóng U cùng chiều với sóng T và bằng khoảng 1/10 sóng T về biên độ.
Nguồn gốc sóng U còn chưa chắc chắn (có thể là hiện tượng tái cực của các cấu trúc nội mạc như là cơ nhú hay mạng Purkinje).
IX. KHOẢNG QT:
- Được tính từ đầu QRS đến cuối sóng T, là thời gian hoạt hóa và hồi phục tâm thất. QT giảm đi khi nhịp tim gia tăng, do đó khoảng QT phải được điều chỉnh theo nhịp tim và được ký hiệu là QTc.
- BAZETT đưa ra công thức tính QTc như sau: QTc = QT / RR
Công thức tính trên được điều chỉnh bởi Hodge, Macfarlane, Viitch Lawrie:
+ QTc = QT + 1.75 (ventricular – 60).
+ Giá trị bình thường của QTc khoảng 0,41s.



Viết bình luận